anche se una connessione tra l’occhio fermezza e la cecità è stato registrato nel lontano 1600, non abbiamo ancora perfetto metodo per misurare la pressione intraoculare (IOP); tutti i metodi correnti sono influenzate da vari oculari e non oculari fattori e può dare una stima della pressione intraoculare.
Letture IOP accurate e precise sono indispensabili per valutare il rischio di un paziente di danni progressivi al nervo ottico., Misurazioni IOP imprecise o incoerenti impediscono al medico di prendere decisioni accurate di trattamento e gestione e possono mettere il paziente a rischio di perdita del campo visivo. I medici devono sviluppare una tecnica coerente, riproducibile e affidabile per ottenere misurazioni IOP in modo che possano essere confrontate con sicurezza nel tempo.
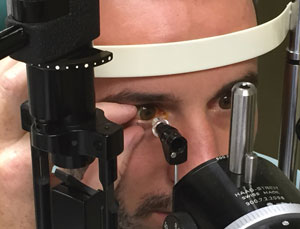
Ecco alcune raccomandazioni utili da tenere a mente quando si misura la IOP di un paziente (se non diversamente indicato, le raccomandazioni si riferiscono alla tonometria di Goldmann applanation, GAT):
Prendere in considerazione la posizione del paziente, il comfort e l’abbigliamento prima di controllare la IOP.
Assicurarsi di posizionare il paziente correttamente nella lampada a fessura senza disagio. La testa e il mento devono essere in contatto con la fronte e il mento poggia e il canthi laterale deve essere allineato con la linea sul telaio della lampada a fessura.
Incoraggiare il paziente a respirare normalmente., È comune per i pazienti trattenere il respiro per ansia, scarso posizionamento o entrambi, durante una misurazione IOP. Ciò può aumentare la pressione venosa dalla manovra di Valsalva, con conseguente lettura imprecisa.1
Infine, gli studi hanno trovato collari stretti, cravatte o altri indumenti restrittivi intorno al collo possono causare un aumento della pressione venosa quando il paziente estende il collo in avanti, con conseguente lettura imprecisa della IOP.2 Lasciare che il paziente allenti eventuali collari o cravatte che potrebbero essere troppo restrittive per ottenere una misurazione accurata.,
NON applicare pressione al globo. NON lasciare che i pazienti stringano gli occhi.
La pressione esterna al globo può influenzare la misurazione. Ciò può accadere dal paziente che stringe i suoi occhi o dall’esaminatore che inavvertitamente applica la pressione al globo.
Molti pazienti hanno bisogno di assistenza aprendo adeguatamente l’occhio durante la tonometria. Piccole dimensioni di fessure, dermatocalasi, ciglia lunghe, blefarospasmo e il riflesso o la paura di un oggetto vicino all’occhio possono rendere difficile e artificialmente alta la lettura della pressione.,
Tipi Comuni di Tonometria
notevole appiattimento tonometria è basato sul Imbert-principio di Fick, che afferma che la pressione (P) all’interno di una sfera è uguale alla forza (F) necessari per appiattire la sua superficie, divisa per l’area (A) di conversione, P=F/A. 1, In pratica, più metodi per l’utilizzo di questo concetto di appiattimento della cornea per misurare la pressione intraoculare. Le proprietà fisiche della superficie oculare—in particolare la resistenza corneale e la tensione superficiale delle lacrime-hanno un’influenza pratica sulle misurazioni dell’applanazione.,7 Vari metodi di misurazione IOP impiegano la tonometria di applanazione, tra cui:
• La tonometria di applanazione Goldmann (GAT), introdotta negli anni ‘ 50, è attualmente considerata lo standard di riferimento. Il metodo prevede il contatto con una cornea anestetizzata con una punta del tonometro di circa 3,06 mm di diametro e l’utilizzo di colorante fluoresceina nel film lacrimale precorneale per determinare la forza necessaria per appiattire la cornea. La dimensione della punta del tonometro è deliberata per ridurre al minimo l’impatto della resistenza corneale e la tensione superficiale del film lacrimale.,7 Due semicerchi sono visibili attraverso il bi-prisma. L’esaminatore gira la manopola di tensione che altera la forza applicata alla cornea e la IOP è determinata in mm HG quando l’aspetto interno dei due semicerchi è in contatto tra loro.
• Un tonometro Perkins assomiglia a un GAT e utilizza lo stesso prisma applanante, ma è portatile e può essere utilizzato su pazienti che non vengono testati con una lampada a fessura in ufficio, quelli con limitazioni fisiche che impediscono loro di posizionarsi in una lampada a fessura e quelli in fase di test in posizione supina.,
* La tonometria senza contatto (NCT), nota anche come “test del soffio d’aria”, utilizza intensità crescenti dell’aria per appiattire l’apice della cornea non anestetizzata. La forza utilizzata per appiattire la cornea viene rilevata dai sensori, registrata e convertita in mm Hg. Il vantaggio per NCT è che non è richiesto alcun anestetico poiché la cornea non viene contattata durante la procedura.
• Tono-Pen (Reichert) è un dispositivo elettronico portatile che utilizza un piccolo stantuffo per misurare la resistenza di una cornea anestetizzata quando viene a contatto., Ha un’area nota di appiattimento e si correla bene con GAT negli intervalli IOP “normali”. Il dispositivo è facilmente trasportabile ed è più vantaggioso se utilizzato su cornee sfregiate o edematose. Tuttavia, utilizza una punta di lattice monouso ed è controindicato se il paziente ha un’allergia al lattice.
La tonometria di rimbalzo presuppone che gli occhi più duri (quelli con un alto IOP) inducano una decelerazione più rapida di una sonda rispetto a un occhio più morbido (quelli con un basso IOP). La velocità di rimbalzo viene quindi convertita in mm Hg.,
• Ic (Ic), il più recente dispositivo portatile in questa categoria, misura la corrente di induzione creata quando la sonda in metallo con punta in plastica rimbalza dalla cornea e viene ricondotta nel dispositivo. Questo metodo misura la IOP relativamente rapidamente e non richiede anestesia.
Evitare di applicare pressione al globo quando si tengono i coperchi aperti e assicurarsi che l’area di contatto sia priva di ciglia. Sollevare il coperchio superiore con l’indice o il dito medio senza appuntare la palpebra contro il bulbo oculare., In alternativa, utilizzare un tampone di cotone per rotolare o tenere la palpebra superiore contro l’osso orbitale superiore. Potrebbe essere necessario stabilizzare anche il coperchio inferiore con il pollice del medico.
Assicurarsi di ottenere la lettura della pressione sulla cornea centrale con l’occhio nello sguardo primario. Istruire i pazienti a tenere entrambi gli occhi aperti e concentrarsi su un bersaglio distante (come una luce di fissazione o un punto oltre l’orecchio).
Infine, i pazienti possono trovare più facile tenere gli occhi aperti se contemporaneamente aprono la bocca., Questo potrebbe non essere pratico nella lampada a fessura, ma può essere utile quando si utilizzano dispositivi palmari come Tono-Pen o Ic.
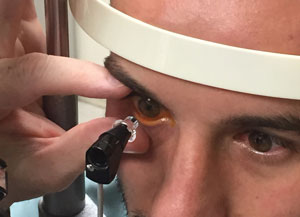
Assicurarsi che l’area di contatto sia priva di ciglia e che il paziente non schiacci le palpebre. Tenere i coperchi del paziente aperti delicatamente per evitare qualsiasi pressione sull’occhio.
Utilizzare la quantità appropriata di fluoresceina.,
Durante la tonometria GAT e Perkins, è importante instillare la giusta quantità di fluoresceina nell’occhio, usando Fluress (fluoresceina sodica e benoxinato cloridrato, Akorn) o strisce di fluoresceina con un anestetico topico.
Posizionare troppa fluoresceina nell’occhio renderà le mire troppo spesse, causando una sovrastima della lettura dell’IOP. Far lampeggiare il paziente e asciugarsi gli occhi se è presente troppa fluoresceina.,
Infondere ulteriore fluoresceina se una quantità inadeguata è nel film lacrimale; altrimenti, le mire appariranno sottili e la misurazione sarà sottovalutata.
Quando si misura l’IOP, anche la sorgente luminosa è importante. La sorgente luminosa blu cobalto deve essere luminosa, diffusa e diretta obliquamente verso la punta del tonometro.
NON utilizzare la tonometria di contatto su quelli con malattia corneale attiva.
Utilizzare metodi senza contatto, come Tono-Pen, NC o NCT, su pazienti con infezioni corneali attive o difetti epiteliali corneali., Inoltre, prendersi cura di pazienti che hanno recentemente sofferto di un’ustione chimica oculare o hanno una storia di erosioni epiteliali ricorrenti.
Mentre le misurazioni IOP sono importanti, è necessario considerare se è necessario nel bilancio di causare più insulto corneale, ritardare la guarigione o aumentare le probabilità di infezione corneale di un paziente. È importante che lo strumento di scelta sia pulito e disinfettato.
Prendi nota della posizione e delle dimensioni della malattia corneale e scegli il metodo migliore., Ricorda, se il dispositivo Tono-Pen viene utilizzato in una posizione corneale non centrale, la lettura IOP probabilmente misurerà più in alto a causa delle differenze nelle proprietà corneali della cornea periferica.
I prismi monouso Tonosafe devono essere considerati quando si utilizzano tonometri GAT e Perkins. I prismi monouso Tonosafe riducono il rischio di diffusione dell’infezione all’altro occhio o ad un altro paziente. Mentre alcuni medici usano i prismi usa e getta su ogni paziente, questi prismi sono particolarmente buoni da usare su pazienti con malattia corneale non centrale o un’infezione oculare che non coinvolge la cornea., Questi prismi monouso possono anche eliminare la necessità di disinfettare il prisma del tonometro tra ciascun paziente e diminuisce il rischio di diffusione dell’infezione.
Documentare e considerare le caratteristiche corneali.
È importante valutare la cornea prima della misurazione della PIO per escludere controindicazioni alla tonometria o notare i risultati che possono influenzare la misurazione. Le proprietà corneali che influenzano la resistenza all’applanazione possono influenzare la misurazione; ad esempio, le cicatrici possono causare una lettura artificialmente elevata, mentre l’edema può causare una lettura inferiore., Infine, cercare segni di chirurgia refrattiva precedente, come la cornea sarà più sottile rispetto a prima dell’intervento chirurgico, e le letture IOP possono essere artificialmente bassi.
L’impatto del CCT su IOP e Glaucoma
Di Robert J. Murphy, Contributing Writer
Due recenti studi esplorano il legame tra spessore corneale centrale (CCT) e glaucoma, sottolineando la necessità di eseguire letture del CCT di base prima e durante il trattamento del glaucoma.,1,2
I ricercatori del Kaiser Permanente Northern California Health plan system hanno esaminato i dati dei pazienti 81,082 e hanno scoperto che il sesso femminile, l’aumento dell’età e la razza nera erano associati a cornee più sottili in quelli con o senza glaucoma.1 Le connessioni di genere ed età non erano statisticamente significative; ma il fatto che i neri, e in una certa misura gli ispanici, tendevano ad avere cornee più sottili era notevole, soprattutto considerando che questi gruppi sono noti per avere una maggiore prevalenza di glaucoma., In questi pazienti, il diradamento del CCT rappresentava quasi il 30% dell’aumento del rischio di glaucoma rispetto ai bianchi.
I ricercatori non sono ancora sicuri se esista un nesso causale diretto tra una cornea sottile e i meccanismi fisiopatologici del glaucoma—o se questi fattori siano semplicemente coinheritati.
” Penserei che sia coinherited”, dice Theodore Perl, MD, direttore medico presso Corneal Associates del New Jersey a Fairfield, NJ, e Il Keratoconus Center del New Jersey. “Non lo causa e non è direttamente correlato. Può servire come marcatore o mediatore., Se la cornea è più sottile, quindi cercare una possibile seconda associazione, che potrebbe essere suscettibilità al glaucoma.”
Il diradamento della cornea ha un’ulteriore rilevanza clinica per il glaucoma in quanto l’uso di analoghi della prostaglandina (PAs) e altri farmaci per il glaucoma topico sono stati associati a CCT ridotto. Un recente studio condotto dalla Germania ha cercato di determinare se il trattamento a lungo termine con questi agenti abbia avuto un effetto significativo sulla TDC misurata mediante interferometria a coerenza parziale.2 I ricercatori hanno scoperto che su una media di 4.,2 anni, la CCT è diminuita per quelli trattati con PAS e terapie di combinazione con PAs, CAIS e beta bloccanti.
Inoltre, il diradamento corneale ha dimostrato di provocare letture IOP sottovalutate—una riduzione di 25µm del CCT può portare a una sottostima della pressione di circa 1 mm. Pertanto, avvertono i ricercatori, ” le misurazioni della pressione intraoculare di follow-up possono essere sottovalutate per gli occhi trattati con i suddetti regimi di trattamento se lo spessore corneale centrale non viene misurato regolarmente.,”
Per la persona tipica senza fattori di rischio e con IOP normale, non c’è bisogno di essere troppo preoccupati per lo spessore corneale, dice il dott. Ma il quadro clinico cambia per un paziente con una storia di, o il rischio di, glaucoma. “In questi casi, vuoi davvero essere sicuro di eseguire la misurazione dello spessore corneale centrale come parte della valutazione della pressione intraoculare, quindi puoi metterlo in prospettiva e dire: ‘Ah, la sua pressione è normale oggi, è 18mm Hg; ma è un po’ borderline, e forse quel 18mm è davvero 22mm perché la sua cornea è più sottile.'”Dice il dottor Perl., “Quindi l’optometrista che sta gestendo questo tipo di problemi dovrebbe almeno averlo nella parte posteriore delle loro menti in termini di quando è importante farlo e di cosa si tratta.”
1. Wang SY, Melles R, Lin, SC. L’impatto dello spessore corneale centrale sul rischio di glaucoma in una grande popolazione multietnica. J Glaucoma 2014;23:606-612.
2. Schrems WA, Schrems-Hoesl LM, Mardin CY, et al. L’effetto della somministrazione di farmaci antiglaucomatosi a lungo termine sullo spessore corneale centrale. J Glaucoma 2014 Novembre. .,
Prendere in considerazione lo spessore corneale centrale, in quanto ciò può influenzare forme comuni di tonometria. In particolare, GAT presuppone che la cornea centrale sia di circa 520µm di spessore. Più la misurazione dello spessore corneale centrale si discosta da questa ipotesi, meno accurata sarà la misurazione: le cornee più spesse saranno sovrastimate e le cornee più sottili saranno sottovalutate. Sono disponibili diversi nomogrammi per regolare la lettura in base allo spessore corneale centrale, ma nessuno è stato convalidato e universalmente approvato., Spesso è utile considerare qualitativamente la cornea come sottile, spessa o media. Comprendere il principio generale è più importante; assegnare un valore numerico specifico per regolare la misurazione IOP non lo è.
NON dimenticare di prendere in considerazione l’astigmatismo corneale.
Con la tonometria dell’applanazione di Goldmann, l’astigmatismo corneale superiore a tre diottrie può influenzare la misurazione della IOP., Uno studio ha rilevato che la IOP è stata misurata al meglio con un’angolazione diversa, a circa 43° dall’asse maggiore dell’astigmatismo (in meno cilindro), che è contrassegnato sul supporto del prisma del tonometro Goldmann con una linea rossa.3 Se la regolazione dell’orientamento del prisma non viene effettuata, le diverse curvature della cornea influenzeranno la lettura IOP; le letture IOP basse saranno registrate con astigmatismo with-the-rule e le letture più alte saranno registrate con astigmatismo against-the-rule.,1 Prendi nota, le paludi appariranno orientate obliquamente e potrebbero essere più difficili da regolare perché la lampada a fessura non ha la capacità di regolare le paludi in diagonale.


Invece di usare GAT per pazienti con astigmatismo, considerare l’uso della penna Tono, di un pneumotonometro o di altri dispositivi se la cornea di un paziente è significativamente irregolare (da errore di rifrazione, cicatrici, ectasia, ecc.).
Assicurarsi che lo strumento sia calibrato.
L’errata calibratura dello strumento può causare inesattezze sistematiche di misurazione IOP anche con una tecnica impeccabile. Controllare il manuale dell’operatore del dispositivo per imparare a calibrarlo.
È necessario calibrare gli strumenti almeno annualmente e preferibilmente due volte all’anno., Tono-Pen richiede una calibrazione più regolare e ricorda all’utente che è necessaria la calibrazione.
NON apportare modifiche significative al trattamento in base a una misurazione IOP.
Poiché la PIO oscilla nei periodi diurni e notturni, raramente si dovrebbero basare cambiamenti significativi nella gestione o nel trattamento di un paziente su una sola lettura della pressione. Ripetere la misurazione IOP in diversi momenti della giornata o in un giorno diverso per tenere conto delle normali variazioni IOP, che possono variare da 2 mm Hg a 6 mm Hg in un periodo di 24 ore.,4,5
I fattori che influenzano le fluttuazioni IOP non sono ben compresi e gli artefatti possono potenzialmente contribuire alle misurazioni IOP. Anche i medici esperti ripetono una misurazione se la precisione è sospetta.
Si raccomandano misurazioni multiple per ottenere una stima accurata della IOP media in dispositivi di tonometria diversi dall’applanazione Goldmann. Ad esempio, i tonometri senza contatto (NCT), rispetto al GAT, possono sottovalutare IOPs elevati e sovrastimare IOPs bassi., Idealmente, prendere una media di due o tre letture a seconda del modello NCT; quindi se IOPs sono considerati alti, bassi o non riproducibili, eseguire GAT.
Allo stesso modo, i dispositivi Tono-Pen e Ic forniscono misurazioni relativamente accurate quando IOP è all’interno di intervalli normali; ma quando possibile, utilizzare GAT per confermare letture alte o basse.
Considera nuovi metodi.
Ricercatori e medici cercano costantemente di sviluppare metodi migliori di quelli attualmente disponibili per registrare le pressioni intraoculari., Altri dispositivi da considerare includono:
• L’analizzatore di risposta oculare (Reichert) è simile all’NCT, ma tiene conto delle proprietà viscoelastiche della cornea, o isteresi corneale. Le equazioni matematiche vengono quindi utilizzate per” correggere ” la IOP in base all’elasticità della cornea.
• Il tonometro Pascal Dynamic Contour (Ziemer) utilizza una sonda curva, più grande di una punta GAT, per misurare IOP tramite accoppiamento idrostatico; ha dimostrato misurazioni eccezionalmente accurate rispetto ad altri metodi attuali.,6 Questo metodo tiene conto anche delle proprietà corneali, ma richiede più tempo per l’esecuzione (circa 2,5 minuti) rispetto ad altri metodi.6
• I dispositivi di monitoraggio di ventiquattro ore consentirebbero ai medici di analizzare le fluttuazioni della PIO durante il giorno, piuttosto che “istantanee” momentanee scattate durante l’orario d’ufficio. Ad esempio, la lente a contatto Triggerfish (Sensimed) contiene sensori per monitorare i cambiamenti nella curvatura della cornea, che i ricercatori presumono sia influenzata dai cambiamenti di IOP; tuttavia, i risultati devono ancora essere convalidati.,
• * Sono in fase di studio anche sensori IOP impiantati chirurgicamente, in particolare per i pazienti già sottoposti a chirurgia oculare. L’accuratezza e la precisione di questi dispositivi sono attualmente in fase di indagine.
La pressione intraoculare è un elemento importante dell’esame quando valuta un paziente e dovrebbe essere fatta con attenzione ed esattamente una volta giustificata. Recentemente sono stati introdotti o sono in fase di sviluppo diversi metodi e tecnologie per aiutare i medici a ottenere misurazioni più precise.,
Ancora, IOP non dovrebbe essere l’unica scoperta che determina la probabilità di un paziente per la malattia progressiva. Molti altri risultati—storia familiare, spessore corneale centrale, altre proprietà corneali, aspetto della testa del nervo ottico, risultati del campo visivo, tra gli altri-dovrebbero essere considerati anche quando si valuta il rischio di glaucoma di un paziente.
Dr. Townsend è uno staff optometrista presso Bascom Palmer Eye Institute, Miller School of Medicine presso l’Università di Miami a Miami, Fla. Dr. Townsend vede i pazienti sia con il servizio glaucoma e servizio completo.
Dott., McSoley è un optometrista personale presso il Bascom Palmer Eye Institute.
1. Whitacre MM, Stein R. Fonti di errore con l’uso di tonometri di tipo Goldmann. Surv Ophthalmol. 1993 Lug-Ago; 38 (1): 1-30.
2. Bain NOI, Maurice DM. Variazioni fisiologiche della pressione intraoculare. Trans Ophthalmol Soc UK. 1959;79:249-60.
3. Goldmann VH, Schmidt T. Uber applanationstonometrie. Oftalmologica. 1961;141:441-56.
4. Qualità della salute Ontario. Curve di tensione diurne per valutare lo sviluppo o la progressione del glaucoma: un’analisi basata sull’evidenza. Ontario Health Technology Assessment Series., 2011;11(2):1-40.
5. Drance SM. Il significato delle variazioni di tensione diurne negli occhi normali e glaucomatosi. Arco oftalmolo. 1960;64(4):494-501.
6. Okafor KC, Brandt JD. Misurazione della pressione intraoculare. Curr Opin Ophthalmol. 2015 Mar; 26 (2): 103-9.
7. Gloster J, Perkins ES. La validità della legge di Imbert-Fick applicata alla tonometria di applanazione. Scad. Eye Ris. 1963 Lug;2:274-83.