El aura Visual representa un tipo de déficit neurológico familiar para cualquier oftalmólogo. Aunque clásicamente precede a la migraña o convulsión, un aura, simplemente definida, es un síntoma, no una condición médica en sí misma. Asimismo, términos como escotomas visuales, amaurosis fugaz o oscurecimientos visuales transitorios también representan una alteración de la visión; sin embargo, no preceden clásicamente la cefalea migrañosa o la actividad convulsiva cortical y se asocian con otros tipos de patología., Sin embargo, cada término, cuando se usa en la circunstancia correcta, puede definir déficits visuales notablemente similares en uno o ambos ojos.
se debe considerar una lista sustancial de diferenciales cuando un paciente describe tales alteraciones visuales, algunas asociadas con morbilidad significativa. Debido a esto, la queja de aura visual o escotoma requiere una evaluación integral y no debe asumirse simplemente como migrañosa (un diagnóstico de exclusión)., Una comprensión de los diferentes tipos de aura y escotomas y cómo se presentan permite a los profesionales de la atención ocular diferenciar las causas y ordenar pruebas adecuadas para patologías potencialmente muy diferentes.

presentación y patogénesis
las auras visuales o escotomas no están borrosas., Un aura visual es un trastorno perceptivo visual transitorio o de larga duración que se experimenta con migraña o convulsiones que pueden originarse en la retina o la corteza occipital. Los cambios visuales descritos por los pacientes a menudo se conocen como desenfoque, una palabra abusada por los pacientes con tanta frecuencia como la palabra «mareado».»El desenfoque tiene diferentes significados connotativos para los pacientes. El Aura se puede definir como positiva (ver algo que no está allí) o negativa (no ver algo que está allí). Además, una imagen real puede ser adulterada (aparece más grande, persevera, etc.). Las auras visuales pueden ser transitorias (e.,g., unos segundos) o de larga duración (tal vez durante meses) y, lo más importante, pueden ir acompañados de dolores de cabeza u otros tipos de aura como vértigo, entumecimiento, hormigueo o afasia.
La definición de escotoma visual es similar a la del aura visual. Los diferenciales para el escotoma también incluyen migraña y convulsiones, pero el término se relaciona más apropiadamente con isquemia, degeneraciones e inflamaciones retinianas, síndromes paraneoplásicos y otros trastornos neurológicos., Para los escotomas visuales, la patogénesis primaria puede ocurrir a nivel de los receptores, árbol arterial retiniano, arterias ciliar posteriores cortas, arteria oftálmica, nervio óptico, arteria carótida, arteria vertebrobasilar o hemisferio cerebral.
los tipos de Aura migrañosa en realidad no implican patología tisular detectable, así como poca o ninguna expectativa de déficit permanente; sin embargo, la migraña con aura ha demostrado un mayor riesgo de accidente cerebrovascular.1 las causas isquémicas, siempre que el umbral isquémico no se sobrepase significativamente, gozan de recuperación total., Otras causas del escotoma visual pueden ser autolimitadas o requerir una intervención significativa para prevenir una mayor morbilidad o mortalidad.
causas retinianas
El Aura que se origina en la retina se presentará únicamente como un escotoma no formado o un defecto visual que es positivo o negativo. A nivel de la retina, las imágenes formadas no son posibles.2 aunque técnicamente el aura puede incluir macropsia o micropsia, a nivel de la retina esto ocurriría con cambios específicos y típicamente demostrables, como edema macular o maculopatía de celofán, y no sería de naturaleza transitoria.,3 Las causas transitorias de micropsia o macropsia ocurren de otra manera cortically.
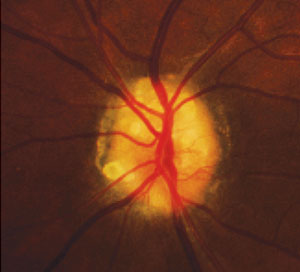
las drusas del nervio Óptico visible en la superficie del nervio en un 32 años de edad, hembra. Foto: Denise Goodwin, OD.
Es probable que el Aura a nivel retiniano sea unilateral en la presentación, pero esto puede ser difícil de elucidar a partir de la historia del paciente. La unilateralidad es prácticamente esencial para atribuir aura a la retina. En promedio, el aura retiniana dura hasta una hora y es más comúnmente embólica y rara vez migrañosa.,
un aura visual negativa considerada secundaria a la embolización se conoce comúnmente como amaurosis fugax. El grupo de estudio de Amaurosis Fugax ha definido cinco clases distintas de ceguera monocular transitoria en función de su supuesta causa: embólica, hemodinámica, ocular, neurológica e idiopática.4 la ausencia de visión puede o no progresar a través del campo visual. La migraña retiniana puede resultar en el mismo tipo de déficit visual (aura negativa); sin embargo, escotoma positivo o ceguera también es posible., Tenga en cuenta que las migrañas retinianas a menudo, pero no siempre, se asocian con dolor de cabeza en el mismo lado que el déficit visual dentro de una hora. Los acontecimientos embólicos también pueden o no estar asociados con dolor de cabeza.
los eventos isquémicos retinianos son más probables en personas mayores con antecedentes de enfermedad cardiovascular / hipertensión.5 hasta cierto punto, las coagulopatías o los síndromes de hiperviscosidad también pueden ser cómplices y requerir consideración si no se identifica una fuente de émbolos.6 los pacientes más jóvenes sin antecedentes de enfermedad cardiovascular tienen más probabilidades de sufrir migraña., Debido a que la pérdida de visión transitoria monocular localizada en la retina (conocida clásicamente como amaurosis fugáx) puede tener muchas causas, la historia clínica meticulosa es importante. Es fundamental que los pacientes y su internista sean asesorados por el proveedor de atención ocular con respecto a las pruebas apropiadas para ayudar en el diagnóstico de un gran diferencial potencial. Una vez más, tenga en cuenta que la migraña es un diagnóstico de exclusión.
Los escotomas no migrañosos asociados con la retina también se pueden presentar a nivel de los fotorreceptores / EPR. La retina en estado de reposo se despolariza. El estado de despolarización requiere energía., La enfermedad de RPE en particular puede interferir con la producción de energía, lo que puede resultar en áreas localizadas de hiperpolarización constante de los bastones y conos afectados. Como resultado, un centelleo constante o escotoma brillante puede ocurrir y puede durar meses o años.7 se han notificado escotomas espumosos continuos positivos con afecciones como retinopatía asociada al cáncer, retinitis pigmentosa u otras degeneraciones/inflamaciones retinianas como síndrome de punto blanco evanescente múltiple o agrandamiento idiopático del punto ciego.,8-10
a menudo, los trastornos de la retina se revelarán oftalmoscópicamente; sin embargo, la disfunción definitiva a nivel de los RPE / fotorreceptores puede requerir la prueba de ERG multifocal porque la apariencia del fondo de ojo, así como la angiografía fluoresceína pueden ser normales. La retinopatía asociada al cáncer (CAR) puede dar lugar a la percepción de nubes de humo en remolino y destellos de luz tenues ocasionales.11 desde el punto de vista Oftalmoscópico, la aparición temprana del fondo de ojo es normal, pero la prueba ERG puede revelar una disfunción significativa de bastones y conos.,
El CAR es un síndrome paraneoplásico en el que los autoanticuerpos se dirigen hacia la neoplasia, pero también atacan sitios específicos en la retina, lo que finalmente resulta en atenuación arteriola, moteado de la EPR y palidez del disco. Se asocia con mayor frecuencia con carcinoma de pulmón de células pequeñas, pero se ha descrito con otras neoplasias malignas, como cánceres de mama, ginecológicos y de próstata., Se puede sugerir una tomografía computarizada de tórax o de cuerpo completo en pacientes sanos para revelar la formación de tumores.
Los pacientes con tales trastornos que afectan la función del cono tienden a ver peor en la luz brillante (hemeralopía), que a menudo es clínicamente contraintuitivo. Las quejas de los pacientes de deslumbramiento y fotofobia (adquirida) son comunes con la enfermedad del cono. La enfermedad de Rod, sin embargo, se asocia con dificultades de visión nocturna (nictalopía). Los pacientes que se quejan de dificultades con la visión diurna y nocturna requieren pruebas ERG multifocales, que pueden revelar disfunción incluso con la ausencia de aura visual., Las fotopsias están simplemente relacionadas con la interacción vitreorretiniana.
enfermedad del nervio óptico
a nivel del nervio óptico, la pérdida de visión no migrañosa puede ocurrir con trastornos asociados con la arteria retiniana central o la enfermedad arterial posterior corta. Además, la drusa del nervio óptico o el papiledema también pueden estar asociados con aura.
como regla general, la enfermedad del nervio óptico produce escotomas no formados que son negativos y rara vez positivos.,2 la enfermedad Embólica que bloquea la arteria retiniana central o inmediatamente en la bifurcación produce un escotoma negativo que es difuso o altitudinal, respectivamente. El déficit puede ocurrir durante segundos o hasta 20 a 30 minutos. Rara vez, el aura es positiva y es poco probable que marche. Aunque es tentador categorizar los ataques de amaurosis fugáx como embólicos, los proveedores de atención ocular siempre deben tener en cuenta la arteritis, donde la patogénesis puede involucrar la arteria oftálmica o cualquiera de sus ramas.,
Los estudios cardiacos, carotídeos y otros deben ir acompañados de una tasa de sed y proteína C reactiva, especialmente en pacientes mayores de 5012.la intención es descartar arteritis y el potencial de neuropatía óptica isquémica arterítica. La enfermedad ciliar posterior corta es típicamente inflamatoria porque estos vasos no son anatómicamente susceptibles a la enfermedad embólica.13 se cree que la enfermedad no arterítica que resulta en neuropatía óptica isquémica anterior es secundaria a la enfermedad arteriolarsclerótica o incluso posiblemente a la desregulación vascular; sin embargo, se desconoce la fisiopatología exacta.,14,15
Los pacientes con fuerte sospecha de arteritis temporal deben ser inmediatamente colocados en 60 mg a 80 mg de prednisona por vía oral y enviados a un laboratorio para la tasa de sedimentación y la prueba de proteína C reactiva. Las pruebas de laboratorio no se verán afectadas durante varios días después del inicio del tratamiento con prednisona y no revelarán una tasa de sedimentación negativa falsa o proteína C reactiva.La terapia con prednisona se proporciona con la intención de prevenir la neuropatía óptica isquémica arterítica y la ceguera inmediata, que es una consecuencia real de la arteritis y puede ocurrir en cualquier momento., La Arteritis es una de las causas más comunes de pérdida de la visión prevenible si se detecta y siempre se debe sospechar en pacientes con pérdida transitoria de la visión central, altitudinal o ambas.
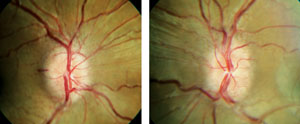
tenga en cuenta el bilateral, simétrica aparición de edema de papila. Foto: Denise Goodwin, OD.
la congestión de la cabeza del nervio óptico también puede resultar en una atenuación transitoria de la visión, particularmente con cambios posturales., Las drusas del nervio óptico son lesiones que ocupan el espacio y se cree que producen cierto grado de congestión discal que puede producir defectos de campo persistentes definidos, escotomas negativos o ambos que pueden variar considerablemente (10 a 15 segundos hasta unas pocas horas) y a menudo se precipitan con cambios posturales.17
Las drusas de disco a menudo se diagnostican erróneamente como papiledema porque su evaluación en la silla a menudo se asemeja al papiledema. Las pistas para el diagnóstico de drusas discales incluyen la presencia de una pulsación venosa espontánea, ramificación anómala de las arterias (trifurcaciones), así como cambios pigmentarios peripapilares., Las hemorragias pueden estar presentes y son más profundas y concéntricas. La autofluorescencia de drusas de disco se puede demostrar con fotografía de filtro azul. Las drusas enterradas se visualizan mejor con ultrasonido para revelar cuerpos hialinos dentro de la cabeza del nervio; la TC sin contraste también es útil, al igual que la OCT, para diferenciar las drusas de disco óptico del papiledema.18
aunque posee una patogénesis completamente diferente, el papiledema también puede resultar en escotomas visuales negativos (segundos a horas) que también pueden ocurrir con cambios posturales en uno o ambos ojos, similares a la drusa de disco.,19
Los pacientes con papiledema genuino se presentarán clásicamente con discos ópticos bilaterales hinchados o elevados con márgenes discales indistintos, aunque se han registrado papiledema unilateral con presiones de apertura de hasta 350 mm, confundiendo el diagnóstico.20 los pacientes con papiledema pueden ser completamente asintomáticos, al igual que los pacientes con drusas discales, sin revelar cambios visuales o de campo significativos. Tanto los pacientes con papiledema como los pacientes con drusas discales pueden tener agrandamiento del punto ciego en ambos ojos, por lo que esta no es una característica diferenciadora.,21,22 típicamente, los pacientes con papiledema no demostrarán pulsación venosa espontánea debido al aumento de la presión cefalorraquídea (típicamente > 250 mm H2O). Cuando se les pregunta, los pacientes pueden estar inclinados a describir una historia reciente de dolores de cabeza, particularmente al despertar.23 las hemorragias, si están presentes, tienden a ser superficiales en la capa de fibra nerviosa, y las vénulas pueden revelar congestión pasiva.
El papiledema es considerado una de las verdaderas emergencias oculares y los pacientes deben ser transportados directamente al hospital si hay alguna sospecha., Otras patologías compartimentales o «hidráulicas» que resultan en compresión en el ápice de la órbita también pueden dar lugar a oscurecimientos visuales posturales; por lo tanto, la enfermedad orbital también debe tenerse en cuenta.24
disfunción Vertebrobasilar
La isquemia transitoria que afecta a la circulación vertebrobasilar tiende a producir escotomas negativos bilaterales, pero ocasionalmente un paciente puede presentar un escotoma positivo. El fenómeno visual positivo a menudo se describe como » nieve que cae a través del haz de un faro.,»Al igual que otros ataques isquémicos transitorios, el fenómeno visual puede durar varios minutos o más y puede estar asociado con otros signos vertebrrobasilares como disminución de la conciencia, diplopía, tinnitus, vértigo o disartria.7
aunque los episodios migrañosos pueden estar asociados con los mismos déficits, como la mayoría de los síndromes migrañosos, el dolor de cabeza seguirá en menos de 60 minutos y cualquier déficit se resolverá por completo en 60 minutos. El déficit visual sigue siendo probable algún tipo de escotoma centelleante o fortificación, incluso si migraña., Debido a la similitud de los síntomas y el potencial de recuperación con ambos mecanismos, la evaluación neurológica y cardiovascular está justificada con el inicio inicial.
afectación del hemisferio Cerebral
más típicamente, el aura visual que ocurre como resultado de una enfermedad cerebral es embólica, migrañosa o relacionada con convulsiones. El aura Cortical será bilateral y puede durar desde segundos hasta una hora. Dependiendo de la ubicación (parietal, temporal u occipital), el aura ocupará esa porción del campo visual proporcional al lóbulo afectado.,
una vez más, es probable que los eventos isquémicos produzcan escotoma o aura negativos y no marchen. El aura migrañosa tiene más probabilidades de ser positiva (a menudo descrita como centelleante) y, por regla general, marchará. Estos aura visual puede o no estar acompañada de dolor de cabeza. En el caso de isquemia, el dolor de cabeza ocurre típicamente durante el inicio del aura y el déficit visual es típicamente negativo. Con la migraña, el aura es acompañada o seguida dentro de 60 minutos por dolor de cabeza.24 Si las áreas de asociación visual (es decir,, los fenómenos potenciales que pueden ocurrir incluyen palinopsia, macropsia, micropsia y alucinaciones visuales formadas. Las convulsiones que afectan el lóbulo occipital o, a veces, el lóbulo temporal también pueden causar alucinaciones visuales no formadas (círculos de colores), pero también pueden resultar en alucinaciones visuales formadas.7 es probable que la actividad convulsiva esté asociada con otros fenómenos convulsivos, como la desviación ocular o el parpadeo rápido.
además del dolor de cabeza, otros déficits neurológicos pueden acompañar el aura visual., Con la migraña, las ondas de depresión que se extienden fuera de la corteza visual generalmente proceden anteriormente, afectando la sensibilidad o la fuerza motora. Cada nuevo déficit en sucesión puede durar hasta 60 minutos. Por lo tanto, el aura visual inicial puede ir seguida de compromiso parietal (entumecimiento y hormigueo) y luego compromiso frontal (debilidad motora). Se espera que este proceso tome hasta 180 minutos (3×60). Como es típico con la migraña, se espera que los déficits marchen y el dolor de cabeza puede ocurrir en cualquier momento dentro de los 60 minutos después del inicio del primer aura., Clásicamente, los eventos isquémicos resultan en no marchar y el dolor de cabeza es más probable que ocurra al inicio de la pérdida de la visión. Una excepción al aura visual convencional es la complicación de la migraña «aura persistente sin infarto.»En este caso, el aura visual persistente-típicamente bilateral-permanecerá durante al menos una semana y posiblemente meses o años sin evidencia de lesión isquémica.25 la confirmación se determina con estudios de imagen, que permanecen negativos.
Dr., Banyas practica en un entorno de optometría corporativa y brinda atención ocular a más de 15 centros de enfermería en el área metropolitana de Pittsburgh.
1. deFalco FA. Migraña con aura: ¿qué pacientes tienen mayor riesgo de sufrir un accidente cerebrovascular? Neurol Sci. 2015 May: 36 Suppl 1: 57-60.
2. Ettinger AB, Veisbrot DM, eds. Diagnóstico diferencial neurológico: un enfoque basado en casos. Cambridge, NY: Cambridge University Press; 2014.3. Wiecek e, Lashkari K, Dakin s, Bex P. Novel quantitative assessment of metamorphopsia in maculopathy. Invest Ophthalmol Vis Sci. 2015 Jan: 56 (1): 444-504.
4. The Amaurosis Fugax Study Group., Manejo actual de la amaurosis fugax. Trazo. 1990 Feb;21(2): 210-8.
5. Callizo J, Feltgen N, Pantenburg S, et al. Factores de riesgo Cardiovascular en la oclusión de la arteria retiniana central: resultados de un examen médico prospectivo y estandarizado. Oftalmol. 9 de julio .
6. Schockman S, Glueck CJ, Hutchins RK, et al. Ramificaciones diagnósticas de la oclusión vascular ocular como primer evento trombótico asociado con el factor V Leiden y la heterocigosidad del gen de protrombina. Clin Ophthalmol. 2015 April 3; 9: 591-600.
7. Purvin VA, Kawasaki A. Common Neuro-Ophthalmic Pitfalls., Cambridge, NY: Cambridge University Press; 2009.
8. Crawford C, Igboeli O. A review of inflammatory chorioretinopathies: the white dot syndromes. Inflamación de ISRN. 783190. .
9. Gass JD. Superposición entre el síndrome de agrandamiento del punto ciego idiopático agudo y otras afecciones. Arch Ophthalmol. 2001;119:1729-30.10. Jampol LM, Sieving PA, Pugh D, et al. Síndrome de punto blanco evanescente múltiple. I. hallazgos Clínicos. Arch Ophthalmol. 1984;102:671-4.11. Jacobsen DM, Pomeranz HD. Enfermedades paraneoplásicas de interés neuro-oftálmico. In: Nj Newman, V Biousse, JB Kerrison, eds., Walsh and hoyt’s Clinical Neuro-Ophthalmology, 6th ed. Volume 2. Philadelphia: Lippincott; 2005.12. Parikh M, Miller NR, Lee AG, et al. Prevalencia de una proteína C reactiva normal con una tasa de sedimentación eritrocitaria elevada en arteritis de células gigantes comprobada por biopsia. Oftalmol. 2006 Oct;113(10): 1842-5.13. Barash P, Cullen B, Stoelting R, et al. Clinical Anesthesia, 6th Edition, Section VII. Philadelphia: Lippincott, Williams and Wilkins; 2009.14. Arnold AC. Patogénesis de la neuropatía óptica isquémica anterior no arterítica. J Neurooftalmol. 2003;23(2):157-163.15., Collignon-Robe NJ, Feke GT, Rizzo JF. Circulación de la cabeza del nervio óptico en neuropatía óptica isquémica anterior no arterítica y neuritis óptica. Oftalmología. 2004;111(9):1663-72.16. Fraunfelder FT, Roy FH. Terapia Ocular Actual 2. Philadelphia: W. B Saunders; 1985.17. Knight CL, Hoyt WF. Ceguera Monocular por drusas del disco óptico. Am J Ophthalmol. 1972;73:890-4.18. Sarac O, Tasci YY, Gurdal C, Can I. diferenciación del edema del disco óptico de drusas de cabeza del nervio óptico con tomografía de coherencia óptica de dominio espectral. J Neurooftalmol. 2012 Sep; 32(3): 207-11.19., Miller N, Subramanian P, Patel V. Walsh and Hoyt’s Clinical Neuro-Ophthalmology, The essentials, 3rd Ed. Wolters Kluwer; 2016.20. Brosh K, Strassman I. papiledema Unilateral en pseudotumor cerebral. Semin Ophthalmol. 2013 July; 28 (4): 242-3.21. Ford CS, Biller J, Weaver RG. Defectos de campo asociados a drusas y hemorragias. South Med J. 1983; 6(8): 1060-2.22. van Endt JJ, Wessels HA. Agrandamiento del punto ciego causado por papiledema. Am J Ophthalmol. 1988 Sept;106 (3): 373.23. Larner, AJ. No todos los dolores de cabeza matutinos se deben a tumores cerebrales. Pract Neurología. 2009 April;9(2): 80-4.24., Rose GE. Oscurecimientos visuales posturales en pacientes con enfermedad ocular tiroidea inactiva; una variante de la enfermedad «hidráulica». Ojo (Lond). 2006 Oct;20(10): 1178-85.25. Comité de clasificación de cefaleas de la International Headache Society. The International Classification of Headache Disorders, 3rd Edition. Cefalalgia. 2013;33(9):629-808.