Obwohl bereits im Jahr 1600 ein Zusammenhang zwischen Augenfestigkeit und Blindheit festgestellt wurde, haben wir immer noch keine perfekte Methode zur Messung des Augeninnendrucks (IOP). Augeninnendruck.
Genaue und präzise IOP-Messwerte sind unerlässlich, um das Risiko eines Patienten für progressive Sehnervenschäden zu bewerten., Ungenaue oder inkonsistente IOP-Messungen hindern den Arzt daran, genaue Behandlungs-und Managemententscheidungen zu treffen, und können den Patienten einem Risiko für Gesichtsfeldverlust aussetzen. Kliniker müssen eine konsistente, reproduzierbare und zuverlässige Technik entwickeln, um IOP-Messungen zu erhalten, damit sie im Laufe der Zeit mit dem Vertrauen verglichen werden können.
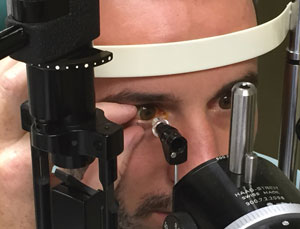
Hier sind einige hilfreiche Empfehlungen, die Sie bei der Messung des IOP eines Patienten beachten sollten (sofern nicht anders angegeben, beziehen sich die Empfehlungen auf Goldmann Applanation tonometry, GAT):
Berücksichtigen Sie die Position, den Komfort und die Kleidung des Patienten, bevor Sie den IOP überprüfen.
Stellen Sie sicher, den Patienten richtig in der Spaltlampe ohne Beschwerden zu positionieren. Kopf und Kinn sollten in Kontakt mit Stirn-und Kinnstützen stehen und die seitlichen Canthi sollten mit der Linie am Rahmen der Spaltlampe ausgerichtet sein.
Ermutigen Sie den Patienten, normal zu atmen., Es ist üblich, dass Patienten während einer IOP-Messung aus Angst, schlechter Positionierung oder beidem den Atem anhalten. Dies kann den venösen Druck aus dem Valsalva-Manöver erhöhen, was zu einem ungenau hohen Messwert führt.1
Schließlich haben Studien ergeben, dass enge Kragen, Krawatten oder andere restriktive Kleidung um den Hals einen Anstieg des Venendrucks verursachen können, wenn der Patient seinen Hals nach vorne streckt, was zu einem ungenau hohen IOP-Wert führt.2 Lassen Sie den Patienten Halsbänder oder Krawatten lösen, die möglicherweise zu restriktiv sind, um eine genaue Messung zu erhalten.,
Üben Sie KEINEN Druck auf den Globus aus. Lassen Sie Patienten nicht die Augen zudrücken.
Externer Druck auf den Globus kann die Messung beeinflussen. Dies kann auftreten, wenn der Patient seine Augen zusammendrückt oder der Prüfer versehentlich Druck auf den Globus ausübt.
Viele Patienten brauchen Hilfe beim Öffnen des Auges während der Tonometrie. Kleine Fissurengrößen, Dermatochalasis, lange Wimpern, Blepharospasmus und der Reflex oder die Angst vor einem Objekt in der Nähe des Auges können das Erhalten einer Druckmessung erschweren und künstlich hoch machen.,
Gängige Arten der Tonometrie
Applanation Die Tonometrie basiert auf dem Imbert-Fick-Prinzip, das besagt, dass der Druck (P) innerhalb einer Kugel der Kraft (F) entspricht, die zum Abflachen der Oberfläche erforderlich ist, geteilt durch die Fläche (A) der Abflachung, P=F/A. 1 In der Praxis verwenden mehrere Methoden dieses Konzept der Abflachung der Hornhaut, um den Augeninnendruck zu messen. Physikalische Eigenschaften der Augenoberfläche-insbesondere Hornhautwiderstand und Oberflächenspannung der Tränen—haben einen praktischen Einfluss auf Applanationsmessungen.,7 Verschiedene Methoden der IOP-Messung verwenden Applanationstonometrie, einschließlich:
* Goldmann Applanationstonometrie (GAT), eingeführt in den 1950er Jahren, wird derzeit als Referenzstandard angesehen. Das Verfahren beinhaltet die Kontaktaufnahme mit einer anästhesierten Hornhaut mit einer Tonometerspitze von etwa 3,06 mm Durchmesser und die Verwendung von Fluoresceinfarbstoff im vorkornealen Tränenfilm, um die Kraft zu bestimmen, die zum Abflachen der Hornhaut erforderlich ist. Die Größe der Tonometerspitze ist bewusst, um die Auswirkungen des Hornhautwiderstands und der Oberflächenspannung des Tränenfilms zu minimieren.,7 Zwei Halbkreise sind durch das Bi-Prisma sichtbar. Der Prüfer dreht den Spannknopf, der die auf die Hornhaut ausgeübte Kraft ändert, und der IOP wird in mm HG bestimmt, wenn der innere Aspekt der beiden Halbkreise miteinander in Kontakt ist.
• Ein Perkins-Tonometer ähnelt einem GAT und verwendet das gleiche Applanationsprisma, ist jedoch tragbar und kann bei Patienten angewendet werden, die nicht mit einer Spaltlampe im Büro getestet werden, bei Patienten mit körperlichen Einschränkungen, die eine Positionierung in einer Spaltlampe verhindern, und bei Patienten, die in Rückenlage getestet werden.,
• Die berührungslose Tonometrie (NCT), auch als „Air Puff Test“ bekannt, verwendet zunehmende Luftintensitäten, um die Spitze der nicht betäubten Hornhaut abzuflachen. Die Kraft, die zum Abflachen der Hornhaut verwendet wird, wird von Sensoren erfasst, aufgezeichnet und in mm Hg umgewandelt. Der Vorteil für NCT ist, dass keine Betäubung erforderlich ist, da die Hornhaut während des Eingriffs nicht kontaktiert wird.
• Der Tono-Pen (Reichert) ist ein elektronisches Handgerät, das mit einem kleinen Kolben den Widerstand einer betäubten Hornhaut bei Kontakt misst., Es hat einen bekannten Bereich der Abflachung und korreliert gut mit GAT in „normalen“ IOP-Bereichen. Das Gerät ist leicht tragbar und am vorteilhaftesten, wenn es auf vernarbten oder ödematösen Hornhäuten verwendet wird. Es verwendet jedoch eine Einweg-Latexspitze und ist kontraindiziert, wenn der Patient eine Latexallergie hat.
Die Rebound-Tonometrie geht davon aus, dass härtere Augen (solche mit hohem IOP) eine schnellere Verzögerung einer Sonde induzieren als ein weicheres Auge (solche mit niedrigem IOP). Die Rückprallgeschwindigkeit wird dann in mm Hg umgewandelt.,
* Icare (Icare), das neueste Handheld-Gerät in dieser Kategorie, misst den Induktionsstrom, der entsteht, wenn die mit Kunststoff versehene Metallsonde von der Hornhaut zurückprallt und wieder in das Gerät getrieben wird. Diese Methode misst den IOP relativ schnell und erfordert keine Anästhesie.
Vermeiden Sie Druck auf den Globus, wenn Sie die Deckel offen halten, und stellen Sie sicher, dass die Kontaktfläche frei von Wimpern ist. Heben Sie den oberen Deckel mit dem Zeige-oder Mittelfinger an, ohne das Augenlid an den Augapfel zu heften., Alternativ können Sie ein Wattestäbchen verwenden, um das obere Augenlid gegen den oberen Orbitalknochen zu rollen oder zu halten. Der untere Deckel muss möglicherweise auch mit dem Daumen des Klinikers stabilisiert werden.
Achten Sie darauf, die Druckmessung auf der zentralen Hornhaut mit dem Auge im primären Blick zu erhalten. Weisen Sie die Patienten an, beide Augen offen zu halten und sich auf ein entferntes Ziel zu konzentrieren (z. B. ein Fixierlicht oder einen Punkt hinter Ihrem Ohr).
Schließlich fällt es Patienten möglicherweise leichter, die Augen offen zu halten, wenn sie gleichzeitig den Mund öffnen., Dies ist in der Spaltlampe möglicherweise nicht praktisch, kann jedoch hilfreich sein, wenn Sie Handheld-Geräte wie den Tono-Pen oder Icare verwenden.
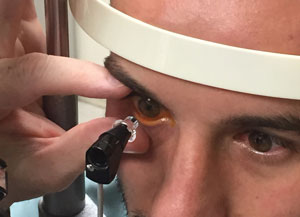
Stellen Sie sicher, dass die Kontaktfläche frei von Wimpern ist und der Patient seine Augenlider nicht zusammendrückt. Halten Sie die Deckel des Patienten vorsichtig offen, um Druck auf das Auge zu vermeiden.
verwenden Sie die entsprechende Menge von fluorescein.,
Während der GAT-und Perkins-Tonometrie ist es wichtig, die richtige Menge Fluorescein in das Auge einzuflößen, indem entweder Fluor (Fluorescein-Natrium und Benoxinathydrochlorid, Akorn) oder Fluoresceinstreifen mit einem topischen Anästhetikum verwendet werden.
Wenn Sie zu viel Fluorescein in das Auge geben, werden die Mires zu dick, was dazu führt, dass das IOP-Lesen überschätzt wird. Lassen Sie den Patienten blinzeln und die Augen abwischen, wenn zu viel Fluorescein vorhanden ist.,
Bringen Sie zusätzliches Fluorescein ein, wenn sich eine unzureichende Menge im Tränenfilm befindet; Andernfalls erscheinen die Mires dünn und die Messung wird unterschätzt.
Bei der Messung des IOP ist auch die Lichtquelle wichtig. Die kobaltblaue Lichtquelle sollte hell, diffus und schräg zur Tonometerspitze gerichtet sein.
Verwenden Sie keine Kontakttonometrie bei Personen mit aktiver Hornhauterkrankung.
Verwenden Sie berührungslose Methoden wie Tono-Pen, Icare oder NCT bei Patienten mit aktiven Hornhautinfektionen oder Hornhautepitheldefekten., Achten Sie auch auf Patienten, die kürzlich an einer Augenverbrennung gelitten haben oder in der Vergangenheit wiederkehrende Epithelerosionen hatten.
Während IOP-Messungen wichtig sind, müssen Sie überlegen, ob es notwendig ist, um mehr Hornhautschäden zu verursachen, die Heilung zu verzögern oder die Wahrscheinlichkeit einer Hornhautinfektion eines Patienten zu erhöhen. Es ist wichtig, dass das Instrument der Wahl sauber und desinfiziert ist.
Beachten Sie den Ort und die Größe der Hornhauterkrankung und wählen Sie die beste Methode., Denken Sie daran, wenn das Tono-Pen-Gerät an einer nicht zentralen Hornhautstelle verwendet wird, wird der IOP-Wert wahrscheinlich aufgrund von Unterschieden in den Hornhauteigenschaften der peripheren Hornhaut höher gemessen.
Tonosafe Einwegprismen sollten bei der Verwendung von GAT-und Perkins-Tonometern berücksichtigt werden. Tonosafe Einwegprismen reduzieren das Risiko einer Infektion auf das andere Auge oder einen anderen Patienten. Während einige Kliniker die Einwegprismen bei jedem Patienten verwenden, eignen sich diese Prismen besonders gut für Patienten mit nicht zentraler Hornhauterkrankung oder einer Augeninfektion, an der die Hornhaut nicht beteiligt ist., Diese Einwegprismen können auch die Desinfektion des Tonometerprismas zwischen jedem Patienten überflüssig machen und das Risiko einer Infektionsausbreitung verringern.
Dokumentieren und berücksichtigen Sie Hornhauteigenschaften.
Es ist wichtig, die Hornhaut vor der IOP-Messung zu bewerten, um Kontraindikationen für die Tonometrie auszuschließen oder Befunde zu notieren, die die Messung beeinflussen können. Hornhauteigenschaften, die die Applanationsbeständigkeit beeinflussen, können die Messung beeinflussen; Zum Beispiel kann Narbenbildung zu einem künstlich hohen Messwert führen, während Ödeme einen niedrigeren Messwert verursachen können., Suchen Sie abschließend nach Anzeichen einer vorherigen refraktiven Operation, da die Hornhaut dünner als vor der Operation ist und die IOP-Werte künstlich niedrig sein können.
CCT Einfluss auf den Augendruck und Glaukom
Von Robert J. Murphy, Co-Autor
Zwei aktuelle Studien erforschen die Verbindung zwischen der zentralen Hornhautdicke (CCT) und Glaukom, und unterstreicht die Notwendigkeit der Durchführung der baseline-CCT-Messwerte vor und während der Glaukom-Behandlung.,1,2
Forscher des Kaiser Permanente Northern California Health Plan Systems untersuchten Daten von 81.082 Patienten und stellten fest, dass weibliches Geschlecht, erhöhtes Alter und schwarze Rasse bei Patienten mit oder ohne Glaukom mit dünneren Hornhäuten assoziiert waren.1 Die Geschlechts – und Alterszusammenhänge waren statistisch nicht signifikant; aber die Tatsache, dass Schwarze und in gewissem Maße Hispanics dazu neigten, dünnere Hornhäute zu haben, war bemerkenswert, insbesondere wenn man bedenkt, dass diese Gruppen bekanntermaßen eine höhere Prävalenz von Glaukom aufweisen., Bei diesen Patienten machte die Ausdünnung der CCT im Vergleich zu Weißen fast 30% des erhöhten Glaukomrisikos aus.
Forscher sind sich noch nicht sicher, ob es einen direkten ursächlichen Zusammenhang zwischen einer dünnen Hornhaut und den pathophysiologischen Mechanismen des Glaukoms gibt—oder ob diese Faktoren einfach mitverursacht werden.
„Ich würde denken, dass es Coinherited ist“, sagt Theodore Perl, MD, Medical Director bei Corneal Associates of New Jersey in Fairfield, NJ, und dem Keratokonuszentrum von New Jersey. „Es verursacht es nicht, und es ist nicht direkt verwandt. Es kann als Marker oder Mediator dienen., Wenn Ihre Hornhaut dünner ist, suchen Sie nach einer möglichen zweiten Assoziation, die anfällig für Glaukom sein könnte.“
Die Hornhautverdünnung hat eine weitere klinische Relevanz für das Glaukom, da die Verwendung von Prostaglandin-Analoga (PAs) und anderen topischen Glaukommedikamenten mit einer verminderten CCT in Verbindung gebracht wurde. Eine kürzlich durchgeführte Studie aus Deutschland versuchte festzustellen, ob eine Langzeitbehandlung mit diesen Mitteln einen signifikanten Einfluss auf die CCT hatte, gemessen durch partielle Kohärenzinterferometrie.2 Die Forscher fanden das über einen Mittelwert von 4.,2 Jahre, CCT verringerte sich für diejenigen, die mit PAs und Kombinationstherapien mit PAs, CAIs und Betablockern behandelt wurden.
Zusätzlich hat sich gezeigt, dass eine Hornhautverdünnung zu unterschätzten IOP-Messwerten führt—eine 25µm Reduktion des CCT kann zu einer etwa 1mm Unterschätzung des Drucks führen. Daher warnen die Forscher: „Follow-up-Augeninnendruckmessungen können für Augen, die mit den oben genannten Behandlungsschemata behandelt werden, unterschätzt werden, wenn die zentrale Hornhautdicke nicht regelmäßig gemessen wird.,“
Für die typische Person ohne Risikofaktoren und mit normalem IOP muss man sich nicht zu sehr um die Hornhautdicke sorgen, sagt Dr. Perl. Aber das klinische Bild ändert sich für einen Patienten mit einer Geschichte von oder Risiko für Glaukom. „In diesen Fällen möchten Sie wirklich sicher sein, dass Sie die zentrale Hornhautdickenmessung als Teil der Augeninnendruckmessung durchführen, damit Sie sie in die richtige Perspektive rücken und sagen können: ‘Ah, sein Druck ist heute normal, es ist 18mm Hg; aber das ist eine Art Grenze, und vielleicht ist das 18mm wirklich 22mm, weil seine Hornhaut dünner ist.'“ Dr. Perl sagt., „Der Optiker, der mit solchen Problemen umgeht, sollte das zumindest im Hinterkopf haben, wann es wichtig ist und was das ist.“
1. Wang SY, M, R, Lin, SC. Der Einfluss der zentralen Hornhautdicke auf das Glaukomrisiko in einer großen multiethnischen Population. J Glaukom 2014;23:606-612.
2. Schrems WA, Schrems-Hoesl LM, Mardin CY, et al. Die Wirkung der langfristigen antiglaukomatösen Arzneimittelverabreichung auf die zentrale Hornhautdicke. J Glaukom 2014 Nov. .,
Berücksichtigen Sie die zentrale Hornhautdicke, da dies gängige Formen der Tonometrie beeinflussen kann. Konkret geht GAT davon aus, dass die zentrale Hornhaut etwa 520µm dick ist. Je mehr die zentrale Hornhautdickenmessung von dieser Annahme abweicht, desto weniger genau ist die Messung—dickere Hornhaut wird überschätzt und dünnere Hornhaut wird unterschätzt. Es stehen mehrere Nomogramme zur Verfügung, um den Messwert basierend auf der zentralen Hornhautdicke anzupassen, aber keine wurde validiert und allgemein gebilligt., Oft ist es nützlich, die Hornhaut qualitativ als dünn, dick oder durchschnittlich zu betrachten. Das Verständnis des allgemeinen Prinzips ist am wichtigsten, das Zuweisen eines bestimmten Zahlenwerts zur Anpassung der IOP-Messung nicht.
VERGESSEN Sie nicht, Hornhautastigmatismus zu berücksichtigen.
Mit Goldmann Applanation Tonometrie kann Hornhautastigmatismus größer als drei Dioptrien die IOP-Messung beeinflussen., Eine Studie ergab, dass der IOP am besten in einem anderen Winkel gemessen wurde, ungefähr 43° von der Hauptachse des Astigmatismus (im Minuszylinder), die auf dem Goldmann-Tonometer-Prismenhalter mit einer roten Linie markiert ist.3 Wenn die Prismenorientierungsanpassung nicht vorgenommen wird, beeinflussen die verschiedenen Krümmungen der Hornhaut den IOP-Wert; Niedrige IOP-Werte werden mit regelmäßigem Astigmatismus aufgezeichnet, und höhere Werte werden mit regelmäßigem Astigmatismus aufgezeichnet.,1 Beachten Sie, dass die Mires schräg ausgerichtet erscheinen und möglicherweise schwieriger einzustellen sind, da die Spaltlampe die Mires nicht diagonal einstellen kann.


Anstatt GAT für Patienten mit Astigmatismus zu verwenden, sollten Sie den Tono-Pen, ein Pneumotonometer oder andere Geräte verwenden, wenn die Hornhaut eines Patienten signifikant unregelmäßig ist (durch Brechungsfehler, Narbenbildung, Ektasie usw.).).
Stellen Sie sicher, dass Ihr Instrument kalibriert ist.
Fehlkalibrierung des Gerätes kann zu systematischen IOP Messungenauigkeiten auch bei einwandfreier Technik führen. Überprüfen Sie die Bedienungsanleitung des Geräts, um zu erfahren, wie es kalibriert wird.
Sie sollten Ihre Instrumente mindestens jährlich und vorzugsweise zweimal pro Jahr kalibrieren., Tono-Pen erfordert eine regelmäßigere Kalibrierung und erinnert den Benutzer daran, dass eine Kalibrierung erforderlich ist.
Nehmen Sie KEINE signifikanten Behandlungsänderungen basierend auf einer IOP-Messung vor.
Da IOP über Tages-und Nachtzeiten schwankt, sollten Sie selten signifikante Änderungen in der Verwaltung oder Behandlung eines Patienten auf einem Druckwert allein basieren. Wiederholen Sie die IOP-Messung zu verschiedenen Tageszeiten oder an einem anderen Tag, um die normalen IOP-Veränderungen zu berücksichtigen, die 2 mm Hg bis 6 mm Hg in einem Zeitraum von 24 Stunden schwanken können.,4,5
Faktoren, die IOP-Schwankungen beeinflussen, sind nicht gut verstanden, und Artefakte können möglicherweise zu den IOP-Messungen beitragen. Selbst erfahrene Kliniker wiederholen eine Messung, wenn die Genauigkeit vermutet wird.
Es werden mehrere Messungen empfohlen, um eine genaue Schätzung des mittleren IOP in anderen Tonometriegeräten als der Goldmann-Applanation zu erhalten. Zum Beispiel können berührungslose Tonometer (NCT) im Vergleich zu GAT hohe IOPs unterschätzen und niedrige IOPs überschätzen., Nehmen Sie im Idealfall durchschnittlich zwei bis drei Messwerte in Abhängigkeit vom NCT-Modell vor; Wenn IOPs als hoch, niedrig oder nicht reproduzierbar angesehen werden, führen Sie GAT durch.
Ähnlich, die Tono-Stift und Icare geräte bieten relativ genaue messungen, wenn IOP ist in normalen bereichen; aber wenn möglich, verwenden GAT zu bestätigen hohe oder niedrige messwerte.
Betrachten Sie neue Methoden.
Forscher und Kliniker versuchen ständig, bessere Methoden zu entwickeln, als derzeit verfügbar sind, um den Augeninnendruck zu erfassen., Weitere zu berücksichtigende Geräte sind:
• Der Ocular Response Analyzer (Reichert) ähnelt dem NCT, erklärt jedoch die viskoelastischen Eigenschaften der Hornhaut oder die Hornhauthysterese. Mathematische Gleichungen werden dann verwendet, um den IOP basierend auf der Elastizität der Hornhaut zu“ korrigieren“.
• Das Pascal Dynamic Contour Tonometer (Ziemer) verwendet eine gekrümmte Sonde, die größer als eine GAT-Spitze ist, um den IOP über hydrostatische Kopplung zu messen; es hat im Vergleich zu anderen aktuellen Methoden außergewöhnlich genaue Messungen gezeigt.,6 Diese Methode berücksichtigt auch die Hornhauteigenschaften, dauert jedoch länger (ungefähr 2,5 Minuten) als andere Methoden.6
• Vierundzwanzigstündige Überwachungsgeräte würden es Klinikern ermöglichen, IOP-Schwankungen während des Tages zu analysieren, anstatt momentane „Schnappschüsse“, die während der Bürozeiten gemacht werden. Zum Beispiel enthält die Triggerfish (Sensimed) Kontaktlinse Sensoren zur Überwachung von Veränderungen in der Krümmung der Hornhaut, von denen Forscher annehmen, dass sie von IOP-Veränderungen betroffen sind; Die Ergebnisse müssen jedoch noch validiert werden.,
* Operativ implantierte IOP-Sensoren werden ebenfalls untersucht, insbesondere für Patienten, die sich bereits einer Augenoperation unterziehen. Die Genauigkeit und Präzision dieser Geräte wird derzeit untersucht.
Der Augeninnendruck ist ein wichtiges Untersuchungselement bei der Beurteilung eines Patienten und sollte sorgfältig und genau durchgeführt werden, wenn dies gerechtfertigt ist. Verschiedene Methoden und Technologien wurden kürzlich eingeführt oder sind in der Entwicklung, um Klinikern zu helfen, genauere Messungen zu erhalten.,
Dennoch sollte der IOP nicht der einzige Befund sein, der die Wahrscheinlichkeit eines Patienten für eine fortschreitende Erkrankung bestimmt. Viele andere Befunde—Familienanamnese, zentrale Hornhautdicke, andere Hornhauteigenschaften, Erscheinungsbild des Sehnervenkopfes, Gesichtsfeldbefunde usw.—sollten auch bei der Beurteilung des Glaukomrisikos eines Patienten berücksichtigt werden.
Dr. Townsend ist ein Mitarbeiter Optiker in Bascom Palmer Eye Institute, Miller School of Medicine an der University of Miami in Miami, Florida. Dr. Townsend sieht Patienten sowohl mit dem Glaukom-Service als auch mit einem umfassenden Service.
Dr., McSoley ist Optiker am Bascom Palmer Eye Institute.
1. Whitacre MM, Stein R. Fehlerquellen bei Verwendung von Tonometern vom Goldmann-Typ. Surveillance. 1993 Jul-Aug;38(1):1-30.
2. Bain WIR, Maurice, – DM. Physiologische Variationen des Augeninnendrucks. Trans Ophthalmol Soc UK. 1959;79:249-60.
3. Goldmann VH, Schmidt T. Uber applanationstonometrie. Ophthalmologica. 1961;141:441-56.
4. Gesundheit Qualität Ontario. Tägliche Spannungskurven zur Beurteilung der Entwicklung oder Progression des Glaukoms: Eine evidenzbasierte Analyse. Ontario Health Technology Assessment Series., 2011;11(2):1-40.
5. Drance SM. Die Bedeutung der täglichen Spannungsschwankungen bei normalen und glaukomatösen Augen. Arch Ophthalmol. 1960;64(4):494-501.
6. Okafor KC, Brandt JD. Messung des Augeninnendrucks. Curr Opin Ophthalmol. 2015 Mär; 26(2): 103-9.
7. Gloster J, Perkins ES. Die Gültigkeit des Imbert-Fick-Gesetzes in der Anwendung auf die Applanationstonometrie. Exp Eye Res. 1963 Jul;2:274-83.